臨床検査の現場でAIが話題になっていても、「どこから学べばいいのか」「本当に業務に役立つのか」「仕事が奪われないか」と不安に感じる方は多いと思います。AI用語が難しく、時間も費用も割いたのに効果が出ないという失敗も起こり得ます。
私は臨床検査技師として従事し、ディープラーニング協会のE資格の取得しました。学習を通じて、AIを判断を支える道具としてどう使うかを考えてきました。
本記事では、AIの全体像を整理し、検査室で「できること/できないこと」、導入の流れ、精度指標の見方、倫理・リスク、などを解説します。
読み終えたときには「AIはこう使い、ここは人が決める」という筋道を自分の言葉で説明できるようになります。AIを目的ではなく手段として扱える状態になります。

AIの基本
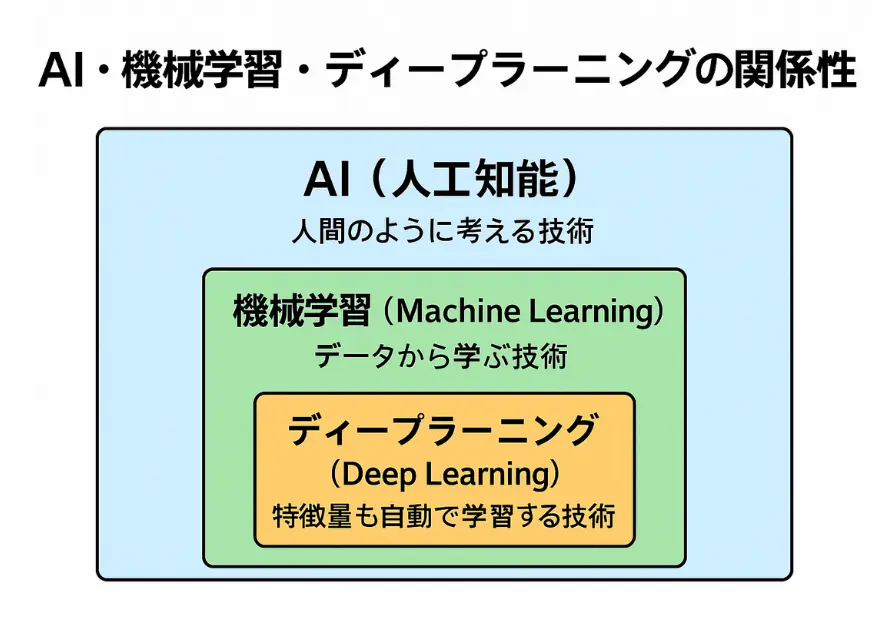
AIという大きな枠の中に「機械学習」があり、その中に「ディープラーニング」があります。
学び方はシンプルです。過去のデータで練習(学習)して、初めて見るデータで答えを出す(推論)。そしてうまくいったか確認して直す(評価・改善)。
この流れは、私たちが普段やっている精度管理(QC)と似ています。問題があれば、データの見直しや閾値の調整に戻ります。

手順が決まっているかどうかで成否が分かれます


AIが「できること」


言い換えると、AIは「疲れない補助目」と「気づきのメモ」です。
- 仕上がりをそろえること
- 人の疲労や時間帯によるばらつきを抑えます。
- 怪しいところを先に示すこと
- 大量データの中から、優先して見るべき候補を並べます。
具体的には、血液像や塗抹画像の一次チェック、グラム染色像からの菌種候補の提示、測定値の並びからの異常フラグの提案、日々のQCデータの異常を早期発見、報告書の文面の下書き作成などに使えます。
ポイントは、AIが最初のあたりをつけてくれるので、人は確認と最終判断に集中できるということです。
AIの注意点


AIは、原因を断定することはできません。出力は「〜らしい」「〜の可能性が高い」という予測です。また、学習に含まれていないタイプの患者さんや施設のデータにそのまま当てはめるのは危険です。うまくいかない時は、集団が変わったか、データの意味が少し違う可能性があります。
そして何より、説明責任は人に残る点が重要です。「なぜその結果になったのか」「どこを確認したのか」を、最終的に人が説明できるようにしておきます。



「どこまでAIに任せ、どこから人が確認するか」、決めておくことが不可欠です。


タスク別にイメージする


臨床の具体例と一緒に、AIの得意分野を整理します。
- 分類
-
二者択一やカテゴリー分けです。
例:血球分類、塗抹像の異常有無、尿沈渣の種類判定。
- 回帰
-
数値の予測です。
例:ピーク時間帯の検体数、TATの予測、再検率の変動。
- クラスタリング
-
似たパターン同士を自動でまとめます。
例:QCの異常検知、装置ごとの微妙なクセの把握。
- 生成
-
文章などを自動で作ります。
例:報告書の下書き、教育用ケース説明文のたたき台。
いずれも人の確認や修正が前提です。AIの出力をスタート地点にすることで、全体の時間を短縮できます。


ケーススタディ
血液(塗抹・血液像)
血液像の一次チェックをAIが手伝います。芽球や異型リンパ球など、気になる細胞を画面でハイライトし、候補と確率を並べます。
技師は要確認スライドから優先して見直せるため、時間を短縮できます。教育にも有効で、代表例を均一に提示でき、評価の基準をそろえられます。
二重判定が必要な標本の抽出も容易になり、見落としのリスクを下げられます。
微生物(グラム染色・培養)
グラム染色では、AIが「陽性球菌」「陰性桿菌」などの候補と確率を示し、見るべき視野へ案内します。培養ではコロニーを自動で数え、サイズも提示します。感受性結果の外れ値はアラートで知らせます。
これにより、初期対応の優先順位付けがしやすくなります。標本の品質チェックを併用し、最終報告は必ず人が確認し、根拠を残します。
生化学(オートベリフィケーション・QC)
生化学では、AIがオートベリフィケーションを補助します。前回値とのずれや項目間の矛盾から、再検すべき検体を自動で拾い上げます。
QCは微小なシフトやドリフトを早期に検知できます。ピーク時間の検体量やTAT遅延も予測し、要員配置を前倒しできます。



どの条件で自動判断を外すかという停止基準を明文化しておくと安全です。
病理(デジタル病理・免疫染色)
病理では、全視野スキャンから疑わしい領域をヒートマップで表示し、読む順番のあたりをつけます。
Ki-67 など免疫染色は、陽性細胞のカウントを提示し、人がアーチファクトを除いて確定します。二重読影が必要な症例の優先度付けにも有効です。
染色ばらつきやスキャナ機種差の影響が大きいため、標本作製からスキャンまでのSOPを整え、施設内で検証しながら段階的に導入することが重要です。
精度指標の見方


- 感度
- 見逃しにくさ
- 特異度
- 偽陽性の少なさ
- AUC
- 総合力の目安
- PPV/NPV
- 現場での「当たりやすさ/外しにくさ」に近い感覚です。
大切なのは、カットオフ(基準値)の運用です。装置や患者層、時間帯によって最適値は動きます。
また、ラベル付けの揺れ(人によって正解の付け方が少し違う)や、季節・装置更新・患者構成の変化で、AIの当たり方は静かに下がります。これはデータシフトと呼びます。



どれを重視するかは場面で変わります。
倫理・法規・リスク


- 個人情報の扱い
- 匿名化やアクセス権限を決め、ログを残します。
- 偏り(バイアス)
- 特定の年齢層や基礎疾患で、精度が落ちていないかを確認します。
- 説明責任
- AIが出した提案の根拠を、人が説明できる状態を維持します。
- 止める基準
- 想定外の出力が続いた時など、いつ・誰が・どう止めるかを事前に決めておきます。
AIは医療の意思決定を補助します。「AIが決めた」ではなく「AIを参考に、人が決めた」が原則です。
今日からできるスモールスタート


報告書の定型文をAIに作らせて、人が整えるところから始めます。文章の言い回しをそろえられ、校閲の時間が短くなります。SOPや院内規程の要約を作ってみます。新人教育が楽になり、問い合わせ対応もスムーズになります。
また、研修用のケース教材のたたき台を作るのも有効です。症例の要点を整理しやすくなります。
いずれも共通するのは、AIはあくまで下書き担当、人が最終確認という使い方です。



大掛かりな開発がなくても、すぐに効果が出る取り組みがあります。


学び方の道筋

AIを学びたいと思っても、「どこから始めればいいのか分からない」という方は多いと思います。
そんなときにおすすめなのが G検定(ジェネラリスト検定) です。数式やプログラミングをいきなり学ぶ必要はなく、AIの全体像をつかむことに焦点があてられています



G検定は最初の一歩にぴったりです。


よくある質問


- AIで仕事がなくなりますか?
-
単純な反復作業は減りますが、確認・最終判断・説明・運用改善の重要性が上がります。仕事は形を変えて残ります。
- だれが説明責任を持ちますか?
-
最終判断者(人)です。AIの提案理由と人の判断根拠を記録できる仕組みを用意しましょう。
- AIを導入すると、検査精度は必ず上がりますか?
-
A. すべてのケースで精度が上がるわけではありません。データ量や症例の特徴に依存するため、施設ごとに“使える領域”を見極める必要があります。
- 誤判定した場合はどう対応すればいいですか?
-
まず人が必ず最終確認していることを記録し、誤判定はログに残してフィードバックに活かします。仕組み化することで改善のサイクルに組み込めます。
まとめ
AIは、検査室の標準化・効率化・見落とし低減に役立つ強い味方です。ただし、良いデータと明確な運用ルール、そして人が決めるという原則があってこそ、安心して力を発揮します。
最初は、下書き作りや一次スクリーニングの補助からで十分です。小さく始めて、測り、直し、また回す。この地道なサイクルが、検査室に根づくAI活用を実現します。


